
Choroby układu
krążenia :
Zaburzenia rytmu
serca; NZK; Wady serca
dr hab.Andrzej Szuba

Zaburzenia rytmu serca:
zaburzenia w wytwarzaniu impulsów,
zaburzenia przewodzenia,
zaburzenia w wytwarzaniu impulsów i
zaburzenia w przewodzeniu.

Zaburzenia w wytwarzaniu
impulsów:
częstoskurcze nadkomorowe i komorowe,
pobudzenia przedwczesne nadkomorowe i
komorowe
pobudzenia zastępcze.
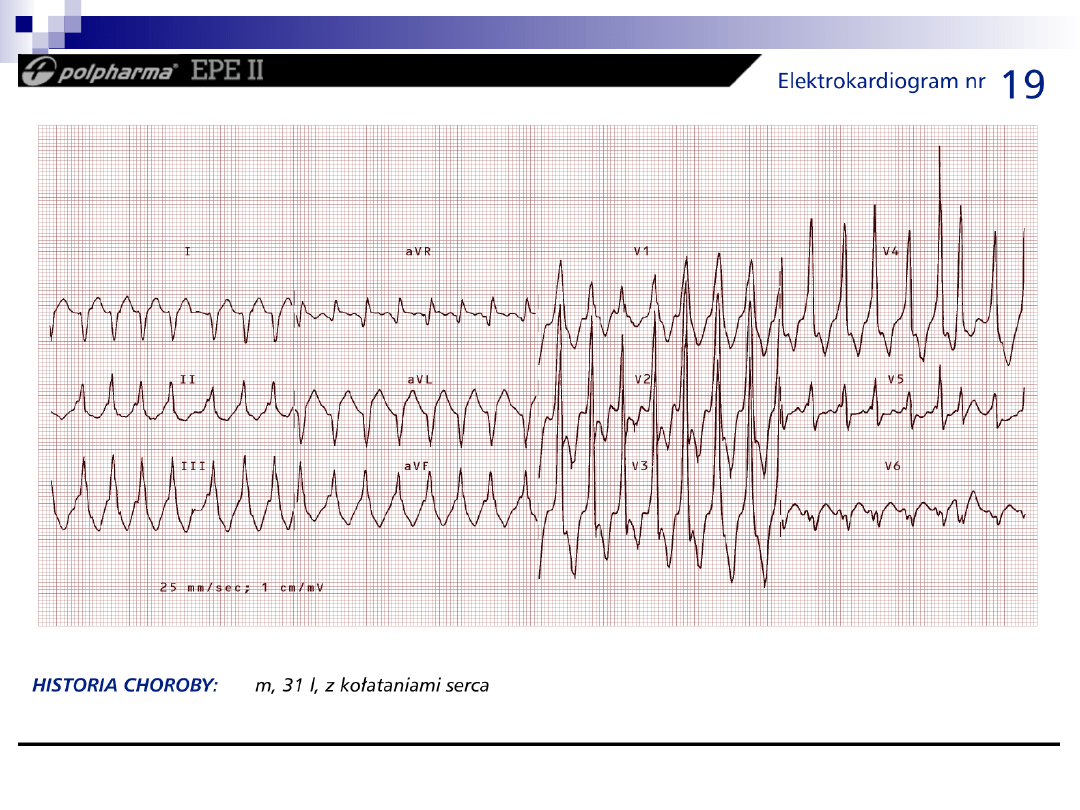
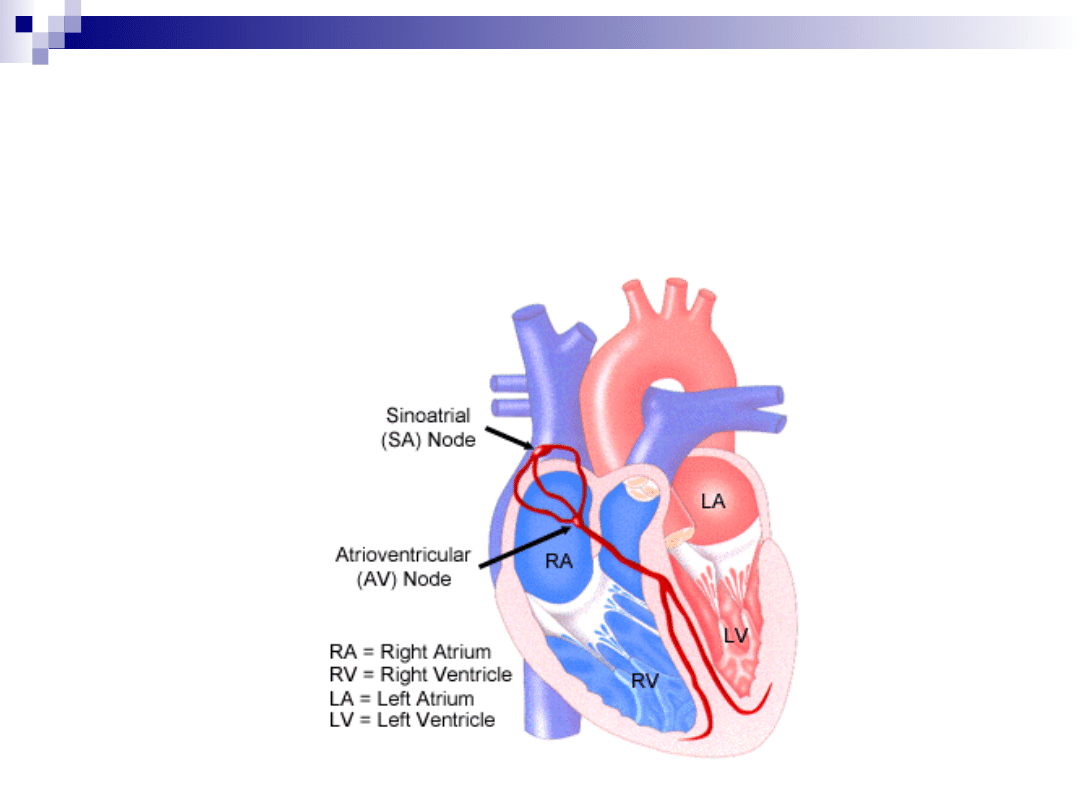
Zaburzenia przewodzenia
bloki przedsionkowo- komorowe
bloki odnóg pęczka Hisa
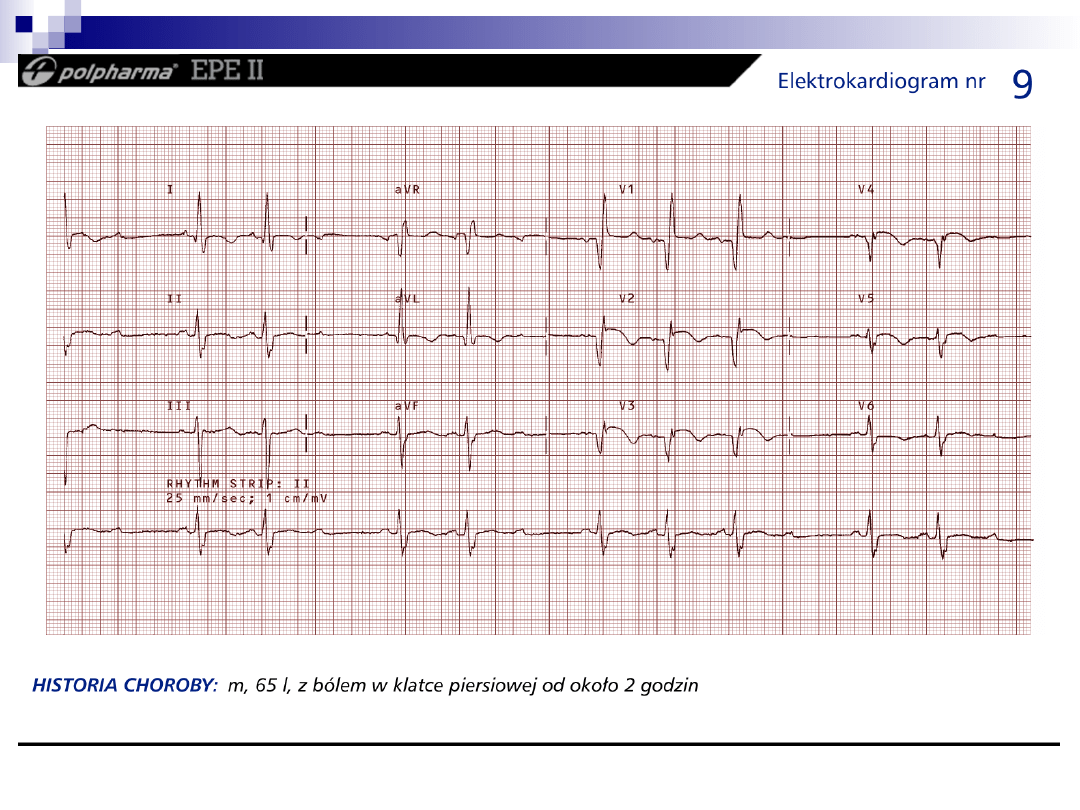

Zaburzenia w wytw. i przew.
impulsów
zespół preeksytacji (WPW, LGL)
częstoskurcz przedsionkowy z blokiem
przedsionkowo-komorowym
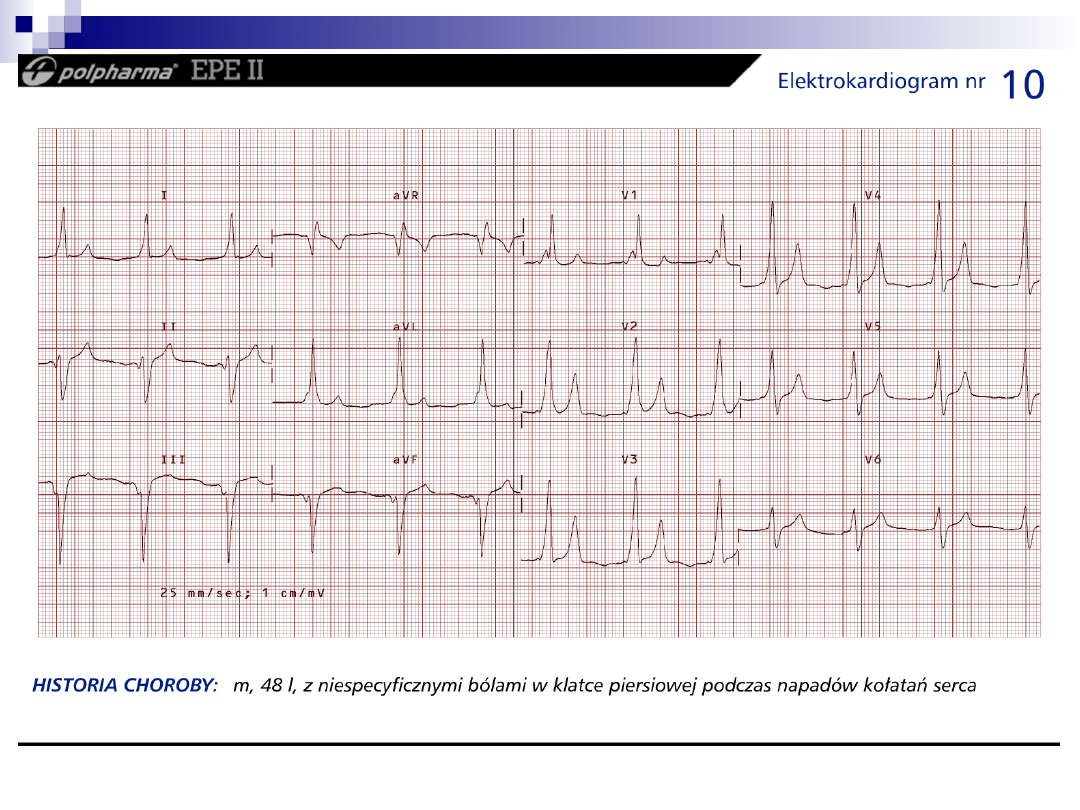

Przyczyny zaburzeń rytmu
Czynniki sercowe:
choroba niedokrwienna serca (po zawale serca),
niewydolność serca o różnej etiologii,
kardiomiopatia pierwotna (rozstrzeniowa,
przerostowa, restrykcyjna, arytmogenna prawej
komory) oraz wtórne (nadciśnieniowa,pozawałowa),
tzw. elektryczne choroby serca (wrodzony zespół
wydłużonego QT, zespół Brugadów, idiopatyczne
migotanie komór, idiopatyczny, częstoskurcz
komorowy),
zapalenie mięśnia sercowego,
wady serca (zastawkowe zwężenie ujścia aorty,
zespół wypadania płatka zastawki dwudzielnej).

Przyczyny zaburzeń rytmu
Czynniki pozasercowe:
choroby układowe,
zaburzenia hormonalne, metaboliczne i
elektrolitowe,
stosowane leki (sympatykomimetyczne,
glikozydy naparstnicy,moczopędne,
przeciwnowotworowe, środki znieczulenia
ogólnego i miejscowo znieczulające, leki
przeciwarytmiczne),
nadużywanie kofeiny, tytoniu i alkoholu,
choroby układu nerwowego,
choroby jamy brzusznej,
zabiegi diagnostyczno-terapeutyczne.

Objawy kliniczne zaburzeń rytmu
Niewielkie przyspieszenie częstości serca rzadko
występujące, przedwczesne pobudzenia, bloki
przedsionkowo komorowe I stopnia - nie wpływają
istotnie na hemodynamikę krążenia
Przyspieszenie częstości komór > 160/min i częste
przedwczesne pobudzenia komorowe (salwy),
zmniejszają od 30 do 60% pojemność minutową
serca oraz przepływ wieńcowy mózgowy i nerkowy,
powodując:
duszności,
spadek ciśnienia tętniczego,
bóle dławicowe,
zawroty głowy,
zaburzenia widzenia
skąpomocz.

Komorowe zaburzenia rytmu
łagodne:
przedwczesne pobudzenia komorowe, o częstości
nie przekraczającej 100/dobę,
nie powodują one następstw
hemodynamicznych,
nie usposabiają do występowania nagłych
zgonów sercowego pochodzenia.
potencjalnie złośliwe 1:
częstość występowania przedwczesnych
pobudzeń komorowych nie przekracza 300/dobę
okresowo mogą występować napadowe
częstoskurcze komorowe
zagrożenie nagłym zgonem jest niewielkie

Komorowe zaburzenia rytmu
potencjalnie złośliwe 2:
częstość przedwczesnych pobudzeń
komorowych w tym również wieloogniskowych
jest wyższa od 300/dobę
okresowo pojawiają się napadowe
częstoskurcze komorowe.
frakcja wyrzutu LV jest równa lub niższa od
30%
NYHA III
duże zagrożenie nagłym zgonem

Komorowe zaburzenia rytmu
Złośliwe
przedwczesne pobudzenia komorowe,
napadowe lub utrwalone częstoskurcze
komorowe
u ok. 90% chorych istnieje poważna choroba
organiczna serca oraz dysfunkcja lewej komory
serca:
pozawałowe uszkodzenie serca,
kardiomiopatia rozstrzeniowa lub przerostowa,
arytmogenna kardiomiopatia prawej komory
wada zastawkowa (najczęściej stenoza aortalna).
ryzyko zgonu wysokie - wynosi ponad 50% w
ciągu 1 roku dla osób nieleczonych.

Częstoskurcz komorowy -
jednokształtny
Rozpoznając jednokształtny częstoskurcz z
szerokimi zespołami QRS należy pamiętać,
że może to być także:
częstoskurcz nadkomorowy z aberracją
przewodzenia śródkomorowego,
częstoskurcz przedsionkowo-komorowy typu
antydromowego lub trzepotanie czy migotanie
przedsionków w zespole WPW lub rzadziej w
innych zespołach preekscytacji,
częstoskurcz stymulatorowy u pacjenta z
wszczepionym stymulatorem dwujamowym
Częstoskurcz komorowy -
jednokształtny

Częstoskurcz komorowy -
wielokształtny
jest odmianą VT charakteryzującą się
występowaniem zazwyczaj szybkiego (w
formie utrwalonej lub często nieutrwalonej
samoustępującej) rytmu komorowego z
zespołem QRS o zmieniającym się
diametralnie i cyklicznie kształcie.
dwie postacie tego częstoskurczu:
przedłużenie QT (postać wrodzona i nabyta =
torsade de pointes, balet serca)
VT u osób bez takiego wydłużenia QT.

Torsade de pointes
Przyczyny:
hipokalemia,
hipomagnezemia,
hipokalcemia,
zwolnienie akcji serca
stosowania różnych leków,jak
przeciwarytmiczne (głównie leki klasy Ia),
trójpierścieniowe przeciwdepresyjne, preparaty
fenotiazynowe, prenylamina, antybiotyki
makrolidowe (np. erytromycyna), leki
przeciwhistaminowe

Torsade de pointes - leczenie
Eliminacja czynnika sprawczego oraz
wyrównaniu zaburzeń jonowych (K, Mg,
Ca).
Jako regułę stosuje się podawanie dożylne
siarczanu magnezu (1-2 g w czasie 10-15
min) oraz zaleca się założenie elektrody do
czasowej stymulacji serca (częstość
stymulacji 100/min i wyższą, aż do
wygaszenia arytmii komorowej).

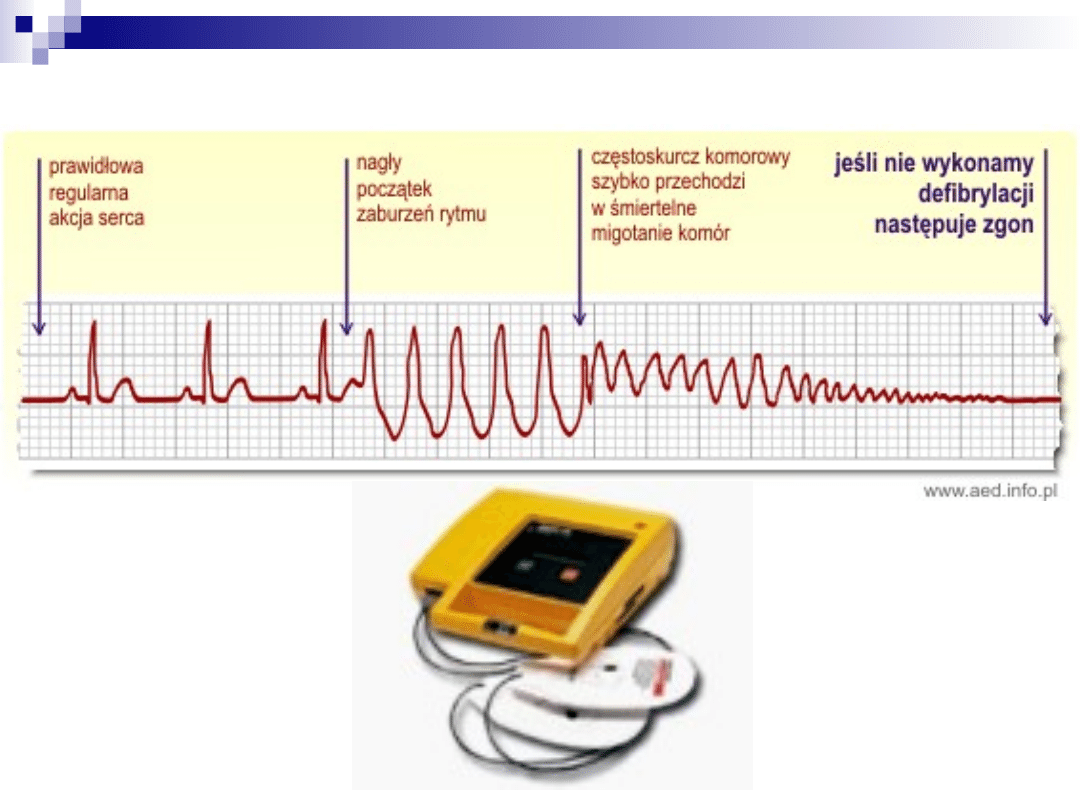
Migotanie komór - VF
W przypadku VF postępowanie
pierwszoplanowe polega na wykonaniu
defibrylacji.
U chorych z pierwotnym VF istnieje wysoka
(>95%) szansa udanej resuscytacji.

Zapobiegania nawrotom VF
VF pierwotne (do 48 godzin):
zazwyczaj wystarczające jest stosowanie przez pierwsze
24 godziny wlewu dożylnego lidokainy.
monitorowanie chorego jeszcze przez dobę po
zaprzestaniu wlewu.
Ważną rolę we wtórnej prewencji VF odgrywają
beta-adrenolityki.
W przypadku nawracającego VF istnieją wskazania do
amiodaronu.
Późne VF (powyżej 48 godzin):
Wskazana dokładna diagnostyka przyczyn arytmii
koronarografia
ewentualnie badanie elektrofizjologiczne
W razie nieusuwalności substratu VF konieczne jest
wszczepienie kardiowertera-defibrylatora serca (ang.
implantable cardioverter-defibrillator = ICD).

Zaburzenia komorowe - leczenie
Podstawą leczenia chorego z komorowymi
zaburzeniami rytmu serca jest określenie:
rodzaju arytmii,
choroby podstawowej,
czynników sprzyjających jej powstawaniu,
ustalenie rokowania.

Zaburzenia komorowe - leczenie
eliminacja czynników wywołujących arytmię
optymalizacja leczenia choroby
podstawowej.
Leczenie przyczynowe polega na:
indywidualnie dobranym leczeniu niedokrwienia
farmakologiczne
chirurgiczna rewaskularyzacja
przezskórna angioplastyka,
kontroli ciśnienia tętniczego
leczeniu procesu zapalnego
leczeniu niewydolności serca
właściwej korekcji zaburzeń jonowych.

Zaburzenia komorowe - leczenie
ograniczenie aktywności fizycznej
(przeciwwskazane jest zawodowe
uprawianie sportu).
kardiomiopatia przerostowa,
arytmogenna kardiomiopatia prawokomorowa,
zastawkowe zwężenie ujścia aorty
oraz zespół wydłużonego QT.

Nadkomorowe zaburzenia rytmu
łagodny charakter i o korzystna prognoza
niektóre mogą jednak powodować
poważne problemy, np:
liczne objawy subiektywne i obiektywne,
łącznie z zaburzeniami świadomości,
mogą zakłócać komfort życia,
tachyarytmie komorowe,
niedokrwienie czy zawał,
zatory obwodowe
wtórną kardiomiopatię, zwłaszcza w wypadku
niedającej się kontrolować częstości rytmu
komór.

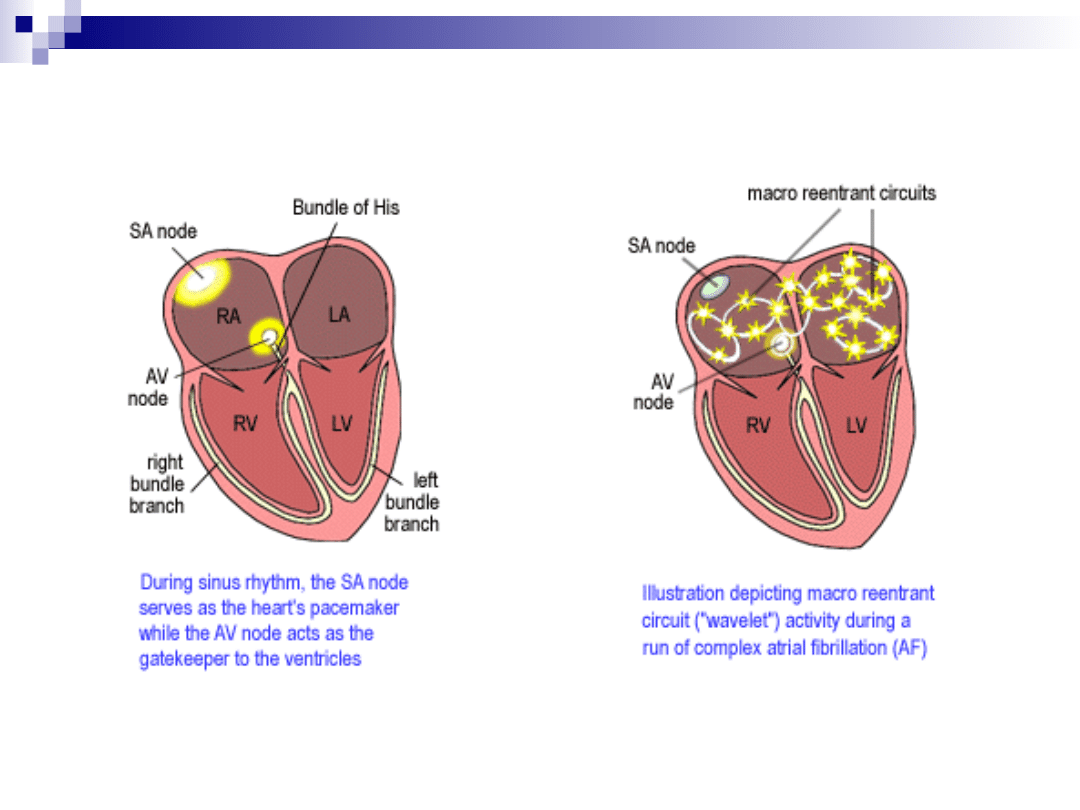
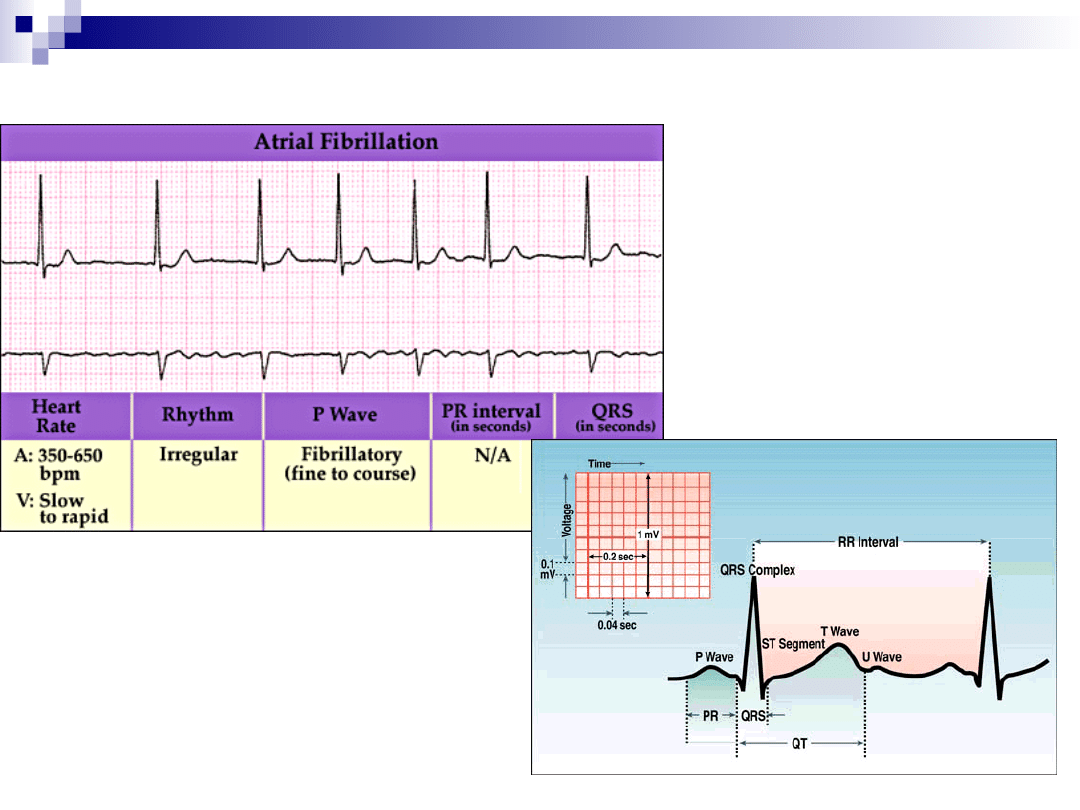
Migotanie przedsionków
jedna z najczęstszych arytmii.
jest tachyarytmią nadkomorową,
charakteryzującą się bezładnym
pobudzaniem przedsionków, co prowadzi do
upośledzenia ich czynności mechanicznej.
w EKG zastąpienie załamków P przez
szybkie oscylacje lub fale migotania,
różniące się co do wielkości, kształtu i czasu
trwania, które przy zachowanym
przewodzeniu przedsionkowo-komorowym
(AV) związane są z niemiarową, szybką
czynnością komór serca.
Migotanie przedsionków
Migotanie przedsionków
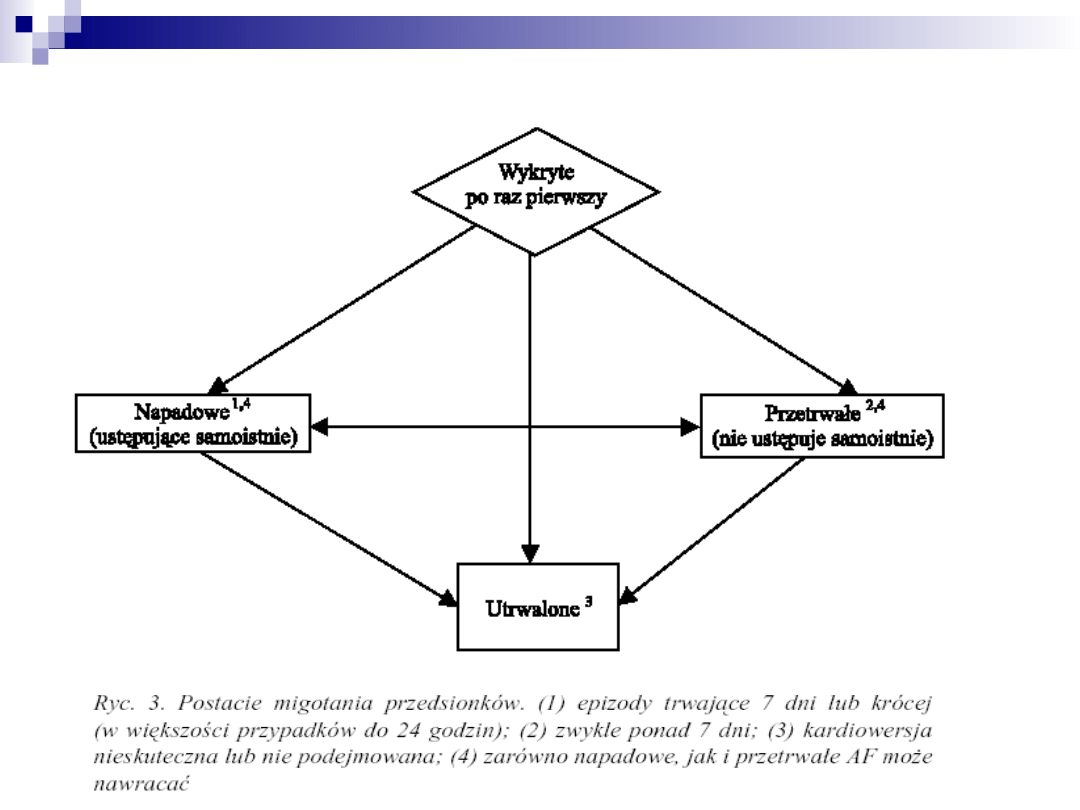
Migotanie przedsionków - klasyfikacja

Migotanie przedsionków - przyczyny
samoistne
wtórne
choroba wieńcowa
nadciśnienie tętnicze
nadczynność tarczycy,
wady zastawkowe
kardiomiopatie
zespół chorego węzła zatokowego
występujące wtórnie do świeżego zawału serca
(myocardial infarction – MI),
po zabiegach kardiochirurgicznych,
zapalenie osierdzia,
zapalenia mięśnia sercowego,
zatorowość płucna,
zapalenie płuc

Migotanie przedsionków - leczenie
istnieją dwie podstawowe drogi
postępowania:
przywrócenie i utrzymanie rytmu zatokowego
pozostawienie AF i zapewnienie właściwej
kontroli rytmu komór.

Cele przywracania rytmu zatokowego u
chorych z migotaniem przedsionków
Usunięcie objawów:
kołatanie serca,
łatwe męczenie się,
duszności
Zapobiegania powikłaniom zatorowym
Zapobieganie spowodowanej tachykardią
przebudowie mięśnia sercowego
(remodelling) i niewydolności serca

Kardiowersja elektryczna
Kardiowersja prądem stałym oznacza
wykonanie wstrząsu elektrycznego,
synchronizowanego z czynnością serca, co
zwykle osiąga się dzięki monitorowaniu
załamków R elektrokardiogramu.
Kardiowersję elektryczną stosuje się w celu
przerwania wszystkich rodzajów arytmii z
wyjątkiem migotania komór.
skuteczność kardiowersji prądem
jednofazowym wynosi 79%, zaś prądem
dwufazowym– 94%.

Kardiowersja elektryczna
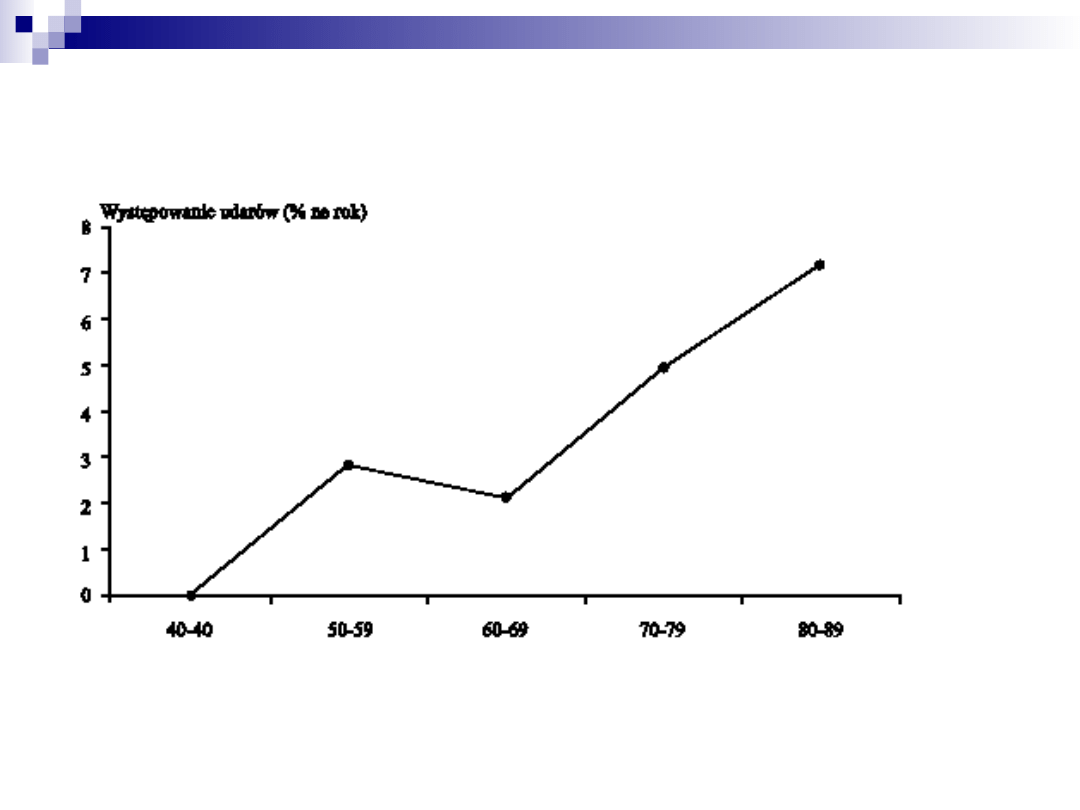
Zapobieganie powikłaniom zakrzepowo-
zatorowym
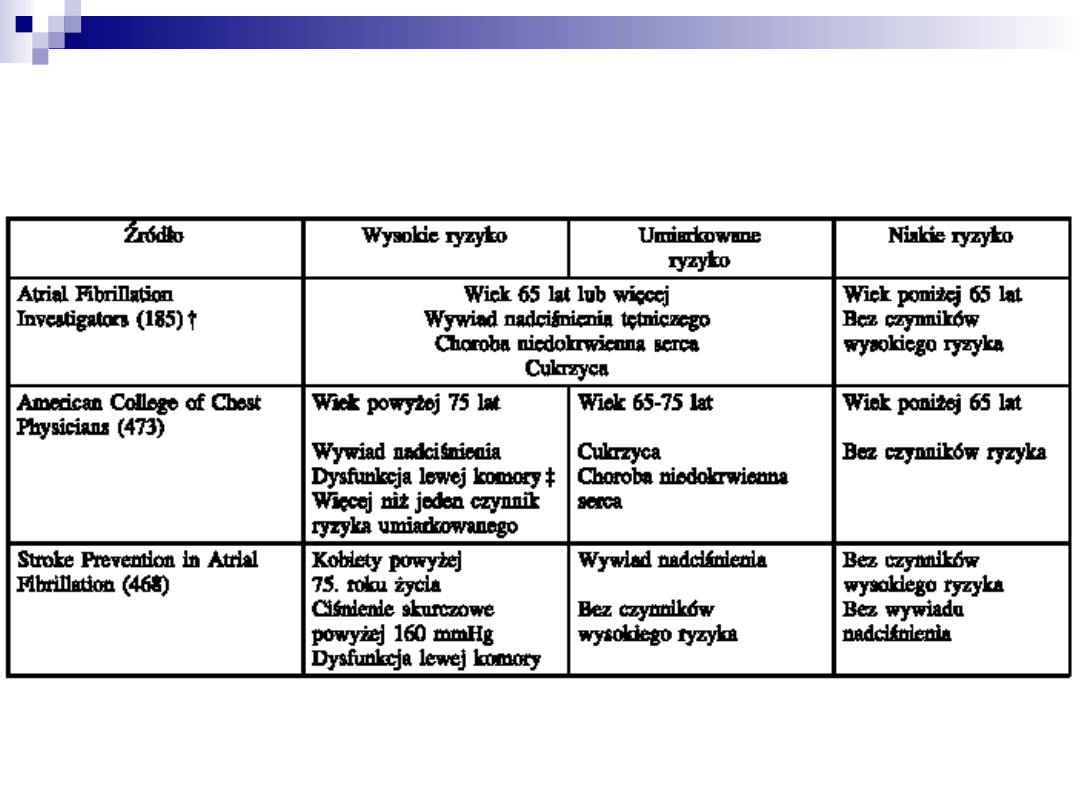
Zapobieganie powikłaniom zakrzepowo-
zatorowym
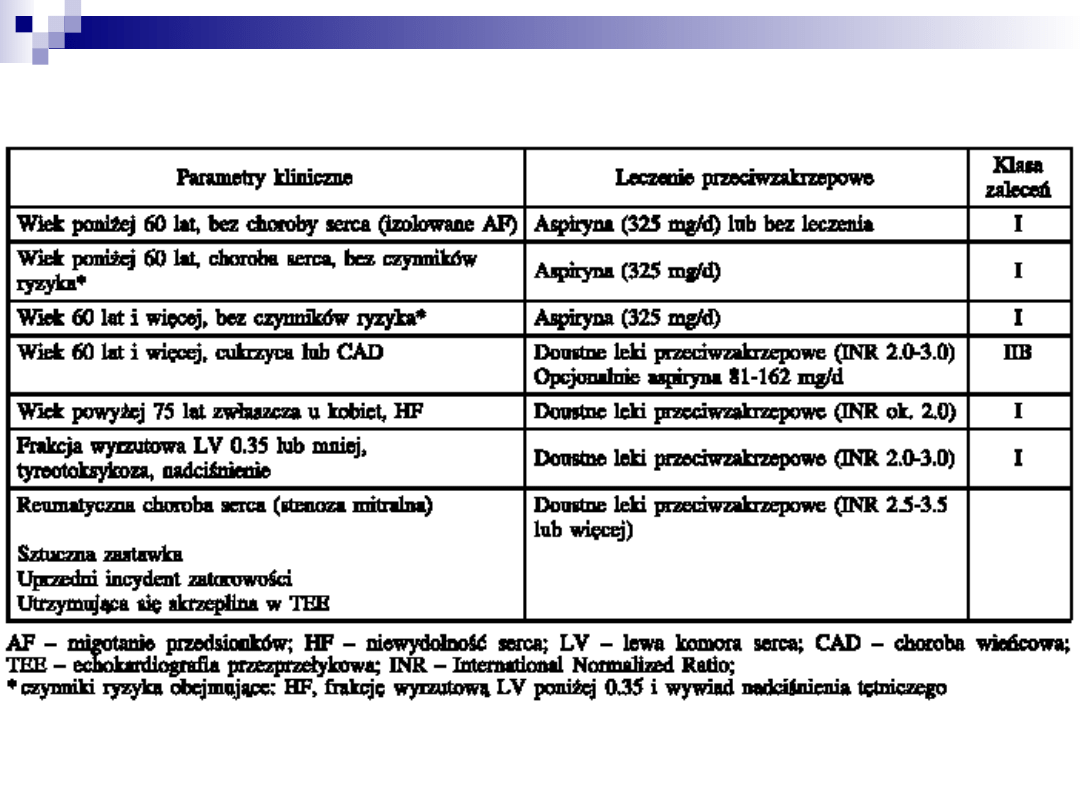
Zapobieganie powikłaniom zakrzepowo-
zatorowym

Przedwczesne pobudzenia
nadkomorowe
zazwyczaj nie wymagają leczenia
przeciwarytmicznego.
ważne jest usunięcie czynników
usposabiających, uspokojenie chorego.
leki beta-adrenolityczne,
werapamil,
jony potasu i magnezu.

Nagłe zatrzymanie
krążenia

Nagłe zatrzymanie krążenia
w krótkim czasie prowadzi do śmierci
klinicznej (stan odwracalny) z
następczym, nieodwracalnym
uszkodzeniem ośrodkowego układu
nerwowego, serca, nerek, wątroby, płuc
(śmierć biologiczna)
skuteczna reanimacja - 3-5 minut po
nagłym zatrzymaniu krążenia

Przyczyny prowadzące do NZK
Zatrzymanie oddechu
niedrożność górnych dróg oddechowych
zwiotczenie mięśni jamy ustnej i języka,
aspiracja ciał obcych - protezy,
krew,
wymioty
niedrożność dolnych dróg oddechowych
skurcz oskrzeli,
obrzęk błony śluzowej oskrzeli,
zachłyśnięcie treścią żołądkową
aspiracja wody (utonięcia),
odma opłucnowa,
uszkodzenia klatki piersiowej,
zatrucia

Przyczyny prowadzące do NZK c.d.
Zatrzymanie krążenia
najczęściej choroba wieńcowa oraz jej powikłania
(zawał mięśnia serca, zaburzenia rytmu serca),
ostra zatorowość płucna,
ostry obrzęk płuc,
szybka utrata płynów (spowodowaną np. krwotokiem),
powikłania innych rodzajów wstrząsu
anafilaktyczny,
septyczny,
zaburzenia elektrolitowe,
porażenie prądem elektrycznym,
zaburzenia rytmu serca lub przewodzenia,
zatrucia

Przyczyny prowadzące do NZK c.d.
Zaburzenia czynności ośrodkowego
układu nerwowego
urazy czaszkowo-mózgowe (z powstaniem
rozległych krwiaków nad- lub
podtwardówkowych),
krwotoczne i niedokrwienne udary mózgu,
guzy mózgu uciskające na ważne dla życia
struktury,
niedotlenienie lub niedokrwienie ośrodkowego
układu nerwowego,
obrzęk mózgu,
infekcje ośrodkowego układu nerwowego,
zatrucia

Objawy NZK
Brak tętna na dużych tętnicach,
Brak tonów serca
Bezdech
Bladość lub sinica
Utrata przytomności
Rozszerzenie źrenic
Brak reakcji na światło
Wiotkość mięśni

Postępowanie
Podstawowe zasady resuscytacji:
A (ang. airway, drogi oddechowe) - udrożnienie
dróg oddechowych
B (ang. breathing, oddychanie) - zastosowanie
sztucznej wentylacji
ok. 12 oddechów na minutę u osób dorosłych
ok. 20 oddechów na minutę u dzieci
C (ang. circulation, krążenie) - masaż serca
ok. 80-100 razy na minutę u osób dorosłych
ok. 100-120 uciśnięć mostka na minutę u dzieci
U małych dzieci masaż prowadzimy uciskając klatkę
piersiową jedną ręką, a u niemowląt i noworodków
tylko opuszkami dwóch palców (głębokość, na jaką
uciskamy wynosi wówczas 1-2 cm)

Postępowanie
Najczęściej popełniane błędy podczas
reanimacji:
Zbyt długa przerwa podczas trwania
resuscytacji (dopuszczalna przerwa wynosi 5
sekund).
Uciskanie mostka w innej niż 1/3 dolnej jego
części
Uciskanie klatki piersiowej na lewo od mostka.
Odrywanie dłoni od klatki piersiowej.

Nagła śmierć sercowa c.d.
750 000 do 900 000 mieszkańców Europy i
USA umiera nagle z przyczyn sercowych -
częstość 1/1000/rok
Częstość występowania nagłej śmierci
sercowej istotnie wzrasta w populacjach
wyższego ryzyka, takich jak:
chorzy z niewydolnością serca,
po przebytym zatrzymaniu krążenia
grupy szczególnego ryzyka po zawale serca

Nagła śmierć sercowa c.d.
naturalny zgon z powodów sercowych,
poprzedzony nagłą utratą przytomności
gdy objawy poprzedzające wystąpiły nie
wcześniej niż przed 1 godziną.
najważniejszą przyczyną zgonu w populacji
ludzi dorosłych jest choroba wieńcowa
pierwszym rejestrowanym rytmem serca u
chorych z zatrzymaniem krążenia w 75-
80% przypadków jest migotanie komór
(VF)

Nagła śmierć sercowa - przyczyny
Zawał serca i niewydolność serca
Kardiomiopatie (przerostowa, rozstrzeniowa,
arytmogenna kardiomiopatia prawej komory)
Zespół długiego QT
Zespół Brugadów
Wielokształtny częstoskurcz komorowy zależny od
katecholamin
Stenoza aortalna
Wypadanie płatka zastawki mitralnej
Nieprawidłowe odejście tętnic wieńcowych
Mostki mięśniowe
Zespół Wolffa-Parkinsona-White’a
Zaburzenia czynności węzła zatokowego
Serce sportowca
Polekowy częstoskurcz typu torsade de pointes

Ocena zagrożenia SCD i
postępowanie
Zgodnie z obecnym stanem wiedzy i wytycznymi
europejskimi podstawą leczenia chorych po
przebytym zatrzymaniu krążenia, prawie
niezależnie od choroby podstawowej, jest
implantacja kardiowertera/defibrylatora serca -
ICD
(AVID, CASH, MADIT, MUSTT)
Wyjątki:
chorzy z anomalią wieńcową i mostkiem mięśniowym,
chorzy z zespołem WPW
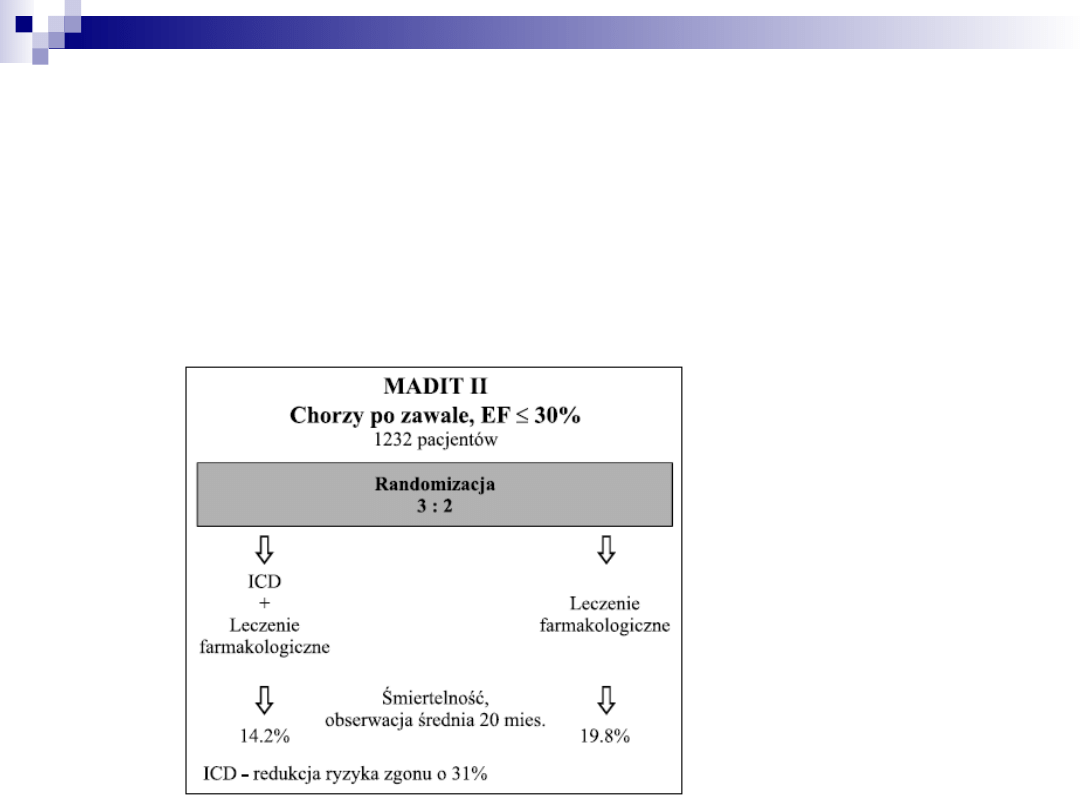
ICD - kardiowerter/defibrylator
serca
Możliwości:
stymulacja przeciwko bradykardii
stymulacja przeciwko tachykardii (także
resynchronizującej)
wykonanie kardiowersji niskoenergetycznej
wykonanie defibrylacji

SCD - zawał serca c.d.
Prewencja wtórna

SCD - kardiomiopatia przerostowa
częstość występowania u dorosłych 1:500
najgroźniejszym objawem jest nagły,
niespodziewany zgon
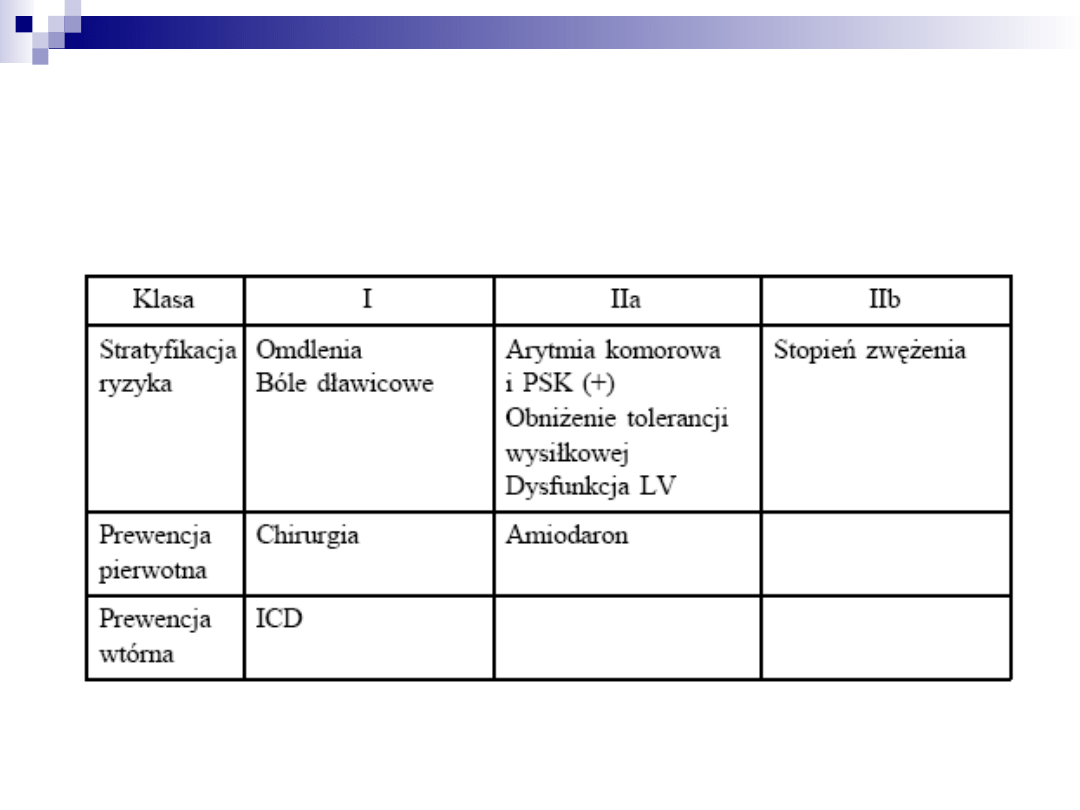
SCD - stenoza aortalna
SCD stanowi około 20% wszystkich zgonów
w tej jednostce chorobowej.

Wypadanie płatka zastawki
mitralnej
Anomalia ta jest zwykle łagodna, a
związek z SCD sugerowany, ale nigdy
ostatecznie udowodniony
W większości przypadków SCD dotyczyło:
chorych z uprzednio przebytym zatrzymaniem
krążenia lub utratą przytomności,
wywiadem rodzinnym SCD w młodym wieku
istotną niedomykalnością mitralna

SCD - mostki mięśniowe
Długoterminowe rokowanie u chorych z
izolowanym mostkiem mięśniowym wydaje się
być bardzo dobre.
W niektórych przypadkach mostek mięśniowy
może wywoływać tachyarytmie komorowe i być
przyczyną SCD
U chorych objawowych wykonuje się:
koronarografię
analizę dopplerowską przepływu
echo wewnątrzwieńcowe
Postępowanie lecznicze polega na:
stosowaniu beta-blokerów
leczeniu chirurgicznym
implantacji stentu

SCD-zespół Wolffa-Parkinsona-
White’a
częstość występowania SCD - 0.15% na rok
mechanizmem odpowiedzialnym za SCD
jest migotanie przedsionków z szybką
czynnością komór, które przechodzi w
migotanie komór.
Ablacja elektryczna:
jest postępowaniem leczniczym zalecanym u
chorych z ryzykiem wystąpienia SCD
szczególnie u chorych, którzy:
przebyli VF
mieli samoistny napad migotania przedsionków z
szybką czynnością komór

Wady serca

Wady zastawek serca
Nabyte
Skutek przebytego reumatycznego zapalenia
wsierdzia (gorączki reumatycznej)
Wrodzone

Nabyte wady serca
Umiejscowienie
Zastawki lewego serca (95%):
Zastawka mitralna (dwudzielna) > 50%
Zastawka dwudzielna z aortalną – ok.: 30%
Tylko zastawka aortalna – ok. 15%
Zastawki prawego serca (5%)

Wady lewego ujścia żylnego (zastawki
mitralnej - dwudzielnej)
Zwężenie
Niedomykalność
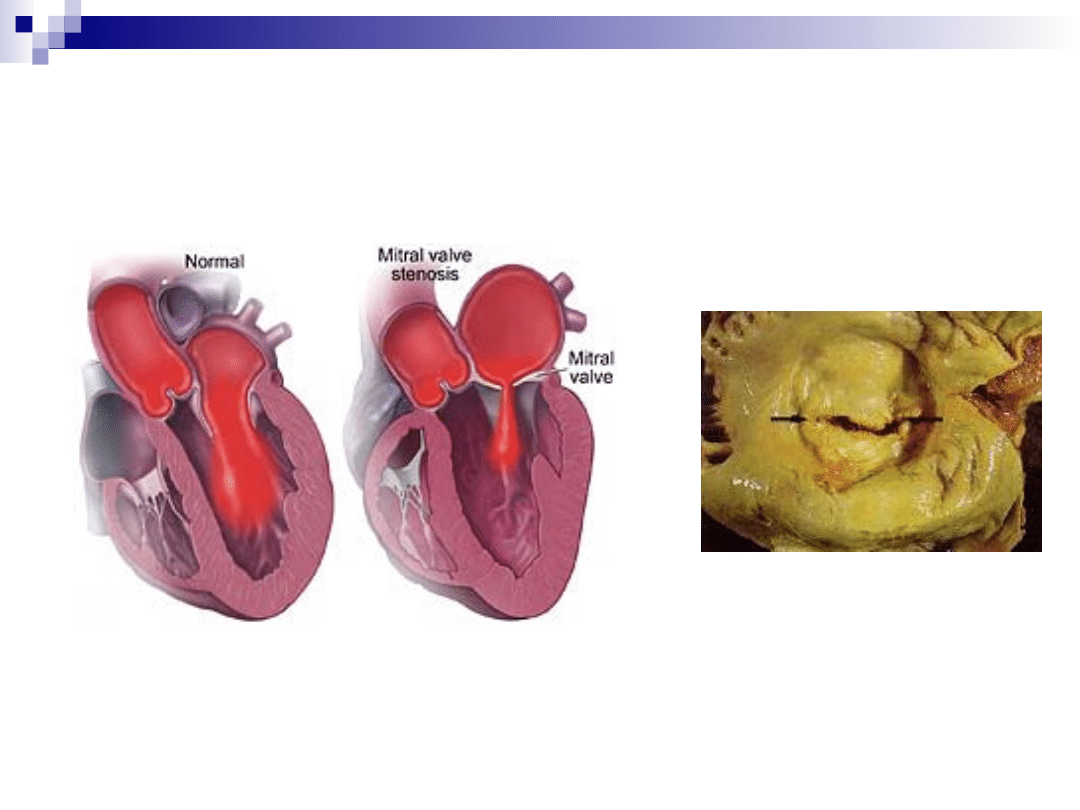
Zwężenie zastawki mitralnej (stenoza
mitralna)

Zwężenie zastawki mitralnej (stenoza
mitralna)
Stopień zwężenia
gradient mmHg powierzchnia ujścia (cm
2
)
Łagodne
< 7
1,5 -2,5
Umiarkowane 8-15
1,0- 1,5
Ciężkie
> 15
< 1,0

Zwężenie zastawki mitralnej (stenoza
mitralna)
Przyczyny: reumatyczne zapalenie wsierdzia
Patofizjologia:
Zwiększenie ciśnienia w lewym przedsionku
Zastój w naczyniach płucnych
Przeciążenie prawej komory
Niewydolność prawokomorowa
Następstwa:
Migotanie przedsionków
Skrzepliny w lewym przedsionku
Duszność (wysiłkowa)
Nocny kaszel (astma sercowa)

Zwężenie zastawki mitralnej (stenoza
mitralna)
Powikłania:
Zatory tętnicze ( w wyniku migotania
przedsionków)
Udar mózgu
Ostre niedokrwienie kończyny
Zator t. krezkowej (martwica jelit)
Bakteryjne zapalenie wsierdzia
Obrzęki płuc

Zwężenie zastawki mitralnej (stenoza
mitralna)
Diagnostyka
Badanie kliniczne i wywiad
Rtg klatki piersiowej
Usg serca (TTE, TEE)
cardioMR
Cewnikowanie serca

Zwężenie zastawki mitralnej (stenoza
mitralna)
Leczenie:
Zachowawcze
Leki moczopędne
Antykoagulacja przy migotaniu przedsionków
Profilaktyka zapalenia wsierdzia
Operacyjne
Walwuloplastyka (przezskórna)
Rekonstrukcja zastawki
Wymiana zastawki
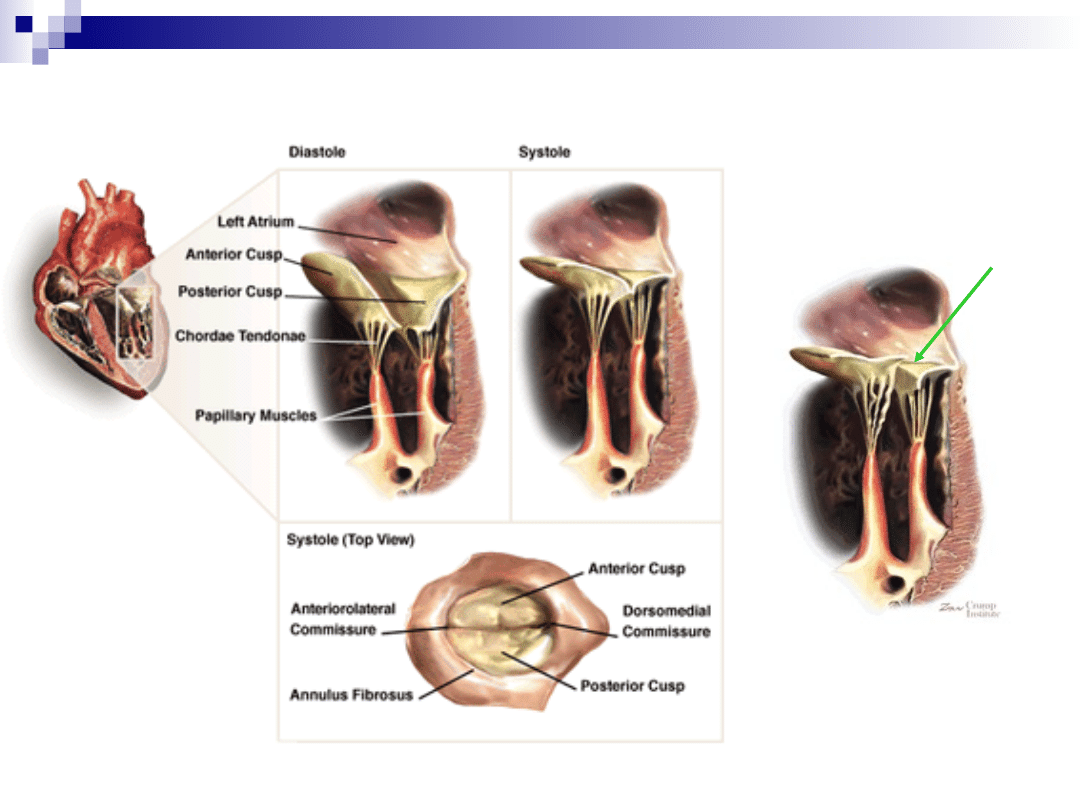
Niedomykalność zastawki mitralnej
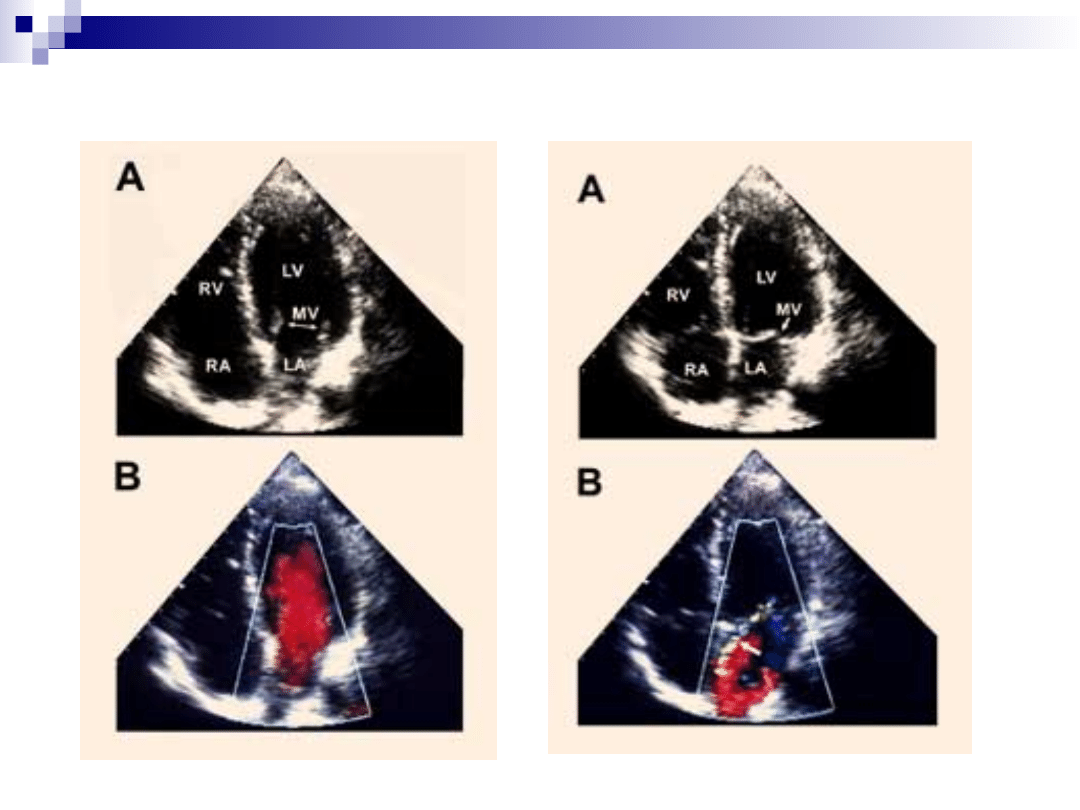
Niedomykalność zastawki mitralnej

Niedomykalność zastawki mitralnej
Przyczyny:
Reumatyczne lub bakteryjne zapalenie
wsierdzia
Zespół wypadania płatka zastawki
Rozstrzeń lewej komory
Zawał serca z martwicą mięśni
brodawkowatych

Niedomykalność zastawki mitralnej
Stopień ciężkości
frakcja zwrotna (% EF)
I
<15
II
15-30
III
30-50
IV
>50

Niedomykalność zastawki
mitralnej
Patofizjologia:
Skurczowa fala zwrotna do lewego przedsionka
Przeciążenie skurczowe lewego przedsionka i
lewej komory
Rozstrzeń lewego przedsionka i przerost lewej
komory
Niewydolność lewej komory
Wzrost ciśnienia w lewym przedsionku
Nadciśnienie płucne
Niewydolność prawokomorowa

Niedomykalność zastawki mitralnej
Objawy:
Długo przebieg bezobjawowy
Objawy pojawiają się przy pojawieniu się
niewydolności lewokomorowej (duszność,
kołatania serca, napady nocnego kaszlu)

Niedomykalność zastawki mitralnej
Powikłania:
Zatory tętnicze ( w wyniku migotania
przedsionków)
Udar mózgu
Ostre niedokrwienie kończyny
Zator t. krezkowej (martwica jelit)
Bakteryjne zapalenie wsierdzia

Niedomykalność zastawki mitralnej
Diagnostyka
Badanie kliniczne i wywiad
Rtg klatki piersiowej
Usg serca (TTE, TEE)
cardioMR
Cewnikowanie serca

Niedomykalność zastawki mitralnej
Leczenie
Zachowawcze
Leczenie niewydolności krążenia
Antykoagulacja przy migotaniu przedsionków
Zapobieganie bakteryjnemu zapaleniu wsierdzia
Operacyjne
Rekonstrukcja zastawki
Wymiana zastawki
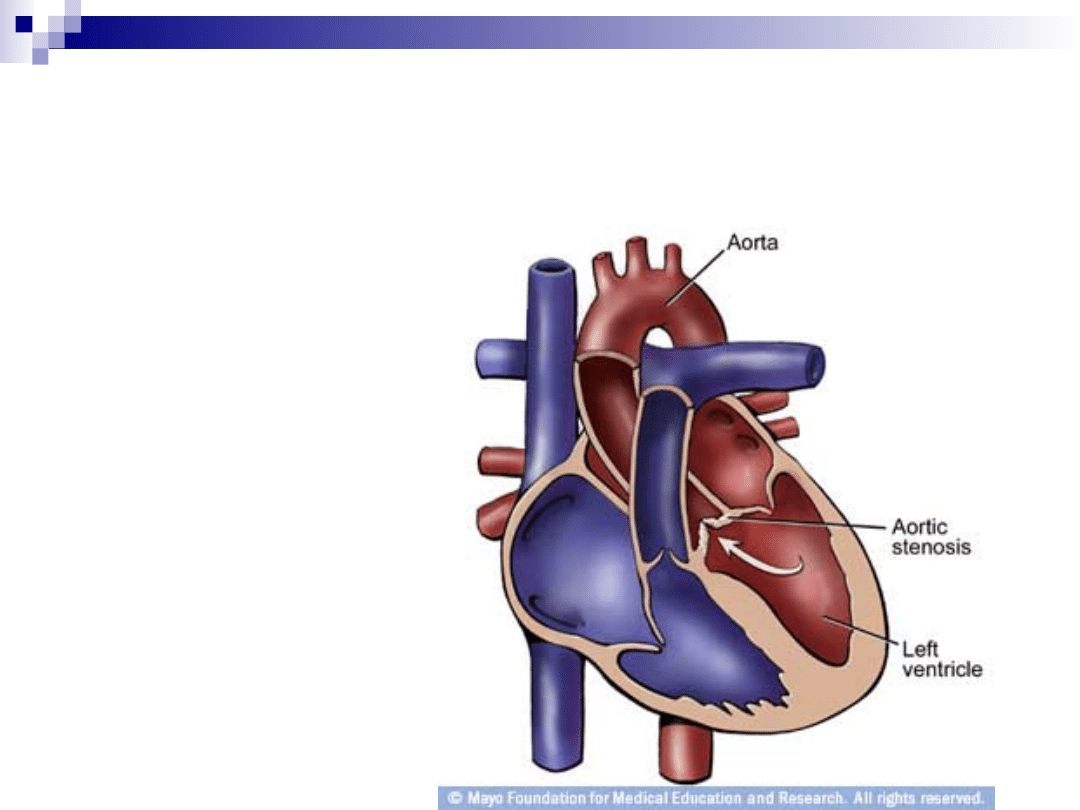
Zwężenie lewego ujścia tętniczego
Zastawkowe (najczęstsze)
Podzastawkowe
Nadzastawkowe

Zastawkowe zwężenie lewego ujścia
tętniczego
Przyczyny:
Wady wrodzone (np.: przy dwupłatkowej
zastawce)
Zwapnienie płatków zastawki (> 4-5 dekada
życia)
Reumatyczne zapalenie wsierdzia

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Patofizjologia
Przeciążenie skurczowe lewej komory
Niewydolność wieńcowa ( ↑zapotrzebowania
na O
2
, zmniejszony przepływ wieńcowy)

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Objawy (niewielkie zwężenie przebiega
bezobjawowo – wystąpienie objawów
świadczy o zaawansowanej wadzie):
Łatwe męczenie się
Obniżone ciśnienie i małą amplituda
skurczowo-rozkurczowa
Zawroty głowy, omdlenia
Duszność wysiłkowa
Dusznica bolesna

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Powikłania
Omdlenia po wysiłku (25% chorych)
Nagła śmierć sercowa (20% chorych
objawowych)
Niewydolność lewokomorowa
Zaburzenia rytmu serca
mikrozatory

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Stopień zwężenia
gradient mmHg powierzchnia ujścia
(cm
2
)
Łagodne
< 25
1,0 -1,5
Umiarkowane 25-50
0,75- 1,0
Ciężkie
> 50
< 0,75

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Diagnostyka
Wywiad i badanie fizykalne
Rtg kl. piersiowej
Badanie usg serca (TTE)
Cewnikowanie lewego serca

Zastawkowe zwężenie lewego ujścia
tętniczego (stenoza aortalna)
Leczenie
Zachowawcze
Diuretyki
Oszczędzający tryb życia
Profilaktyka bakteryjnego zapalenia wsierdzia
Operacyjne (przy pojawieniu się pierwszych
objawów klinicznych)
Wymiana zastawki
Kommisurotomia
Dekalcyfikacja ultradźwiekowa

Niedomykalność zastawki aorty
Druga, co do częstości wada, po zwężeniu
zastawki mitralnej; skojarzenie tych wad
jest najczęstszym defektem serca
Przyczyny:
Reumatyczne zapalenie wsierdzia (65%)
Bakteryjne zapalenie wsierdzia
Kiła i inne zapalenia aorty
Bardzo rzadko wada wrodzona
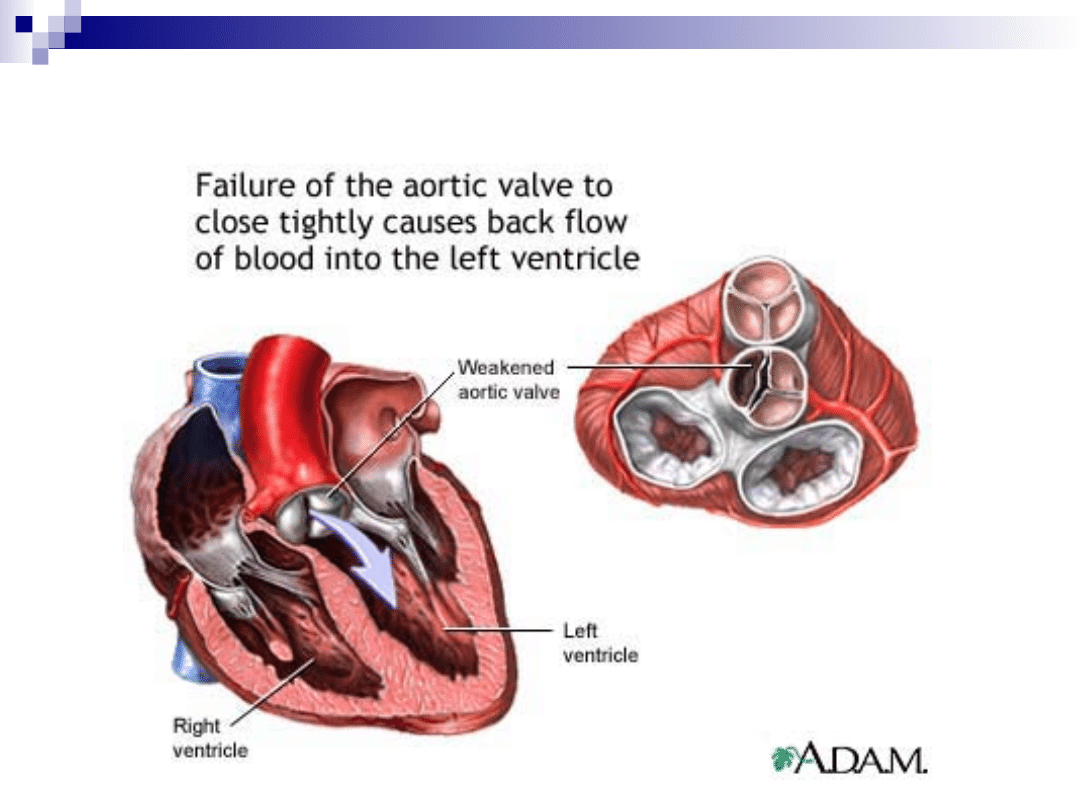
Niedomykalność zastawki aorty

Niedomykalność zastawki aorty
Patofizjologia:
Wzrost objętości wyrzutowej
Przeciążenie objętościowe lewej komory
Przerost i rozstrzeń lewej komory

Niedomykalność zastawki aorty
Objawy:
Wzrost amplitudy tętna (wzrost ciśnienia
skurczowego i spadek ciśnienia rozkurczowego)
Uczucie pulsowania w głowie, wyraźne tętno
włośniczkowe
Kołatania serca i łatwe męczenie się
W zaawansowanym stadium objawy dłąwicy
piersiowej

Niedomykalność zastawki aorty
Stopień ciężkości
frakcja zwrotna (% EF)
I
<15
II
15-30
III
30-50
IV
>50

Niedomykalność zastawki aorty
Diagnostyka
Wywiad , badanie fizykalne
Rtg klatki piersiowej
Usg serca (TTE)
Cewnikowanie serca

Niedomykalność zastawki aorty
Leczenie
Zachowawcze
Diuretyki
Oszczędzający tryb życia
Profilaktyka bakteryjnego zapalenia wsierdzia
Operacyjne (im wcześniej tym lepiej)
Wymiana zastawki
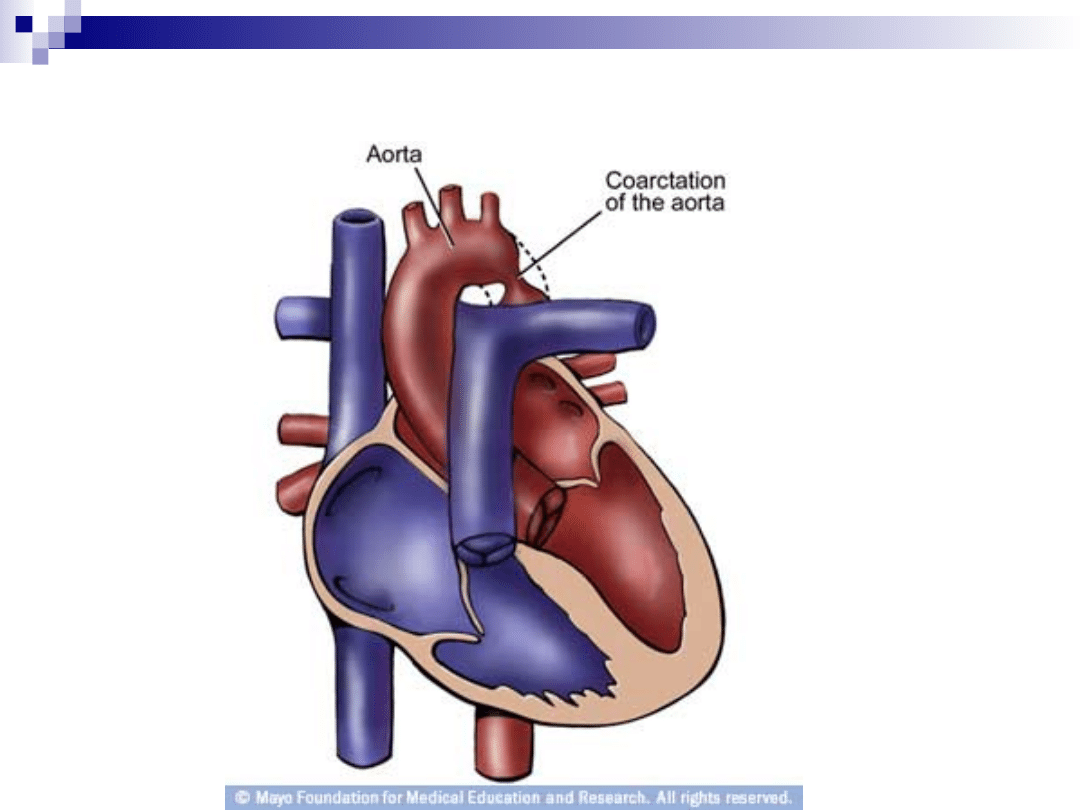
Zwężenie cieśni aorty (koarktacja
aorty)

Zwężenie cieśni aorty (koarktacja
aorty)
7% wszystkich wrodzonych wad serca
w 50% przypadków skojarzenie z
dwupłatkową aortą
Objawy:
Nadciśnienie tętnicze w górnej połowie ciała
(często oporne)
Słabo wyczuwalne tętno na tt. udowych i
grzbietowych stóp
Ciepłe dłonie, zimne stopy
Czasami wyczuwalne krążenie oboczne (tt.
miedzyżebrowe

Zwężenie cieśni aorty (koarktacja
aorty)
Powikłania
Skutki nadciśnienia (udar, zawał serca,
niewydolność lewokomorowa)
Pęknięcie aorty
Bakteryjne zapalenie wsierdzia

Zwężenie cieśni aorty (koarktacja
aorty)
Leczenie:
Plastyka endowaskularna
Operacyjne
Resekcja i zespolenie koniec do końca
Plastyka poszerzająca

Dziękuję za uwagę
Dziękuję za uwagę
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 55
- Slide 56
- Slide 57
- Slide 58
- Slide 59
- Slide 60
- Slide 61
- Slide 62
- Slide 63
- Slide 64
- Slide 65
- Slide 66
- Slide 67
- Slide 68
- Slide 69
- Slide 70
- Slide 71
- Slide 72
- Slide 73
- Slide 74
- Slide 75
- Slide 76
- Slide 77
- Slide 78
- Slide 79
- Slide 80
- Slide 81
- Slide 82
- Slide 83
- Slide 84
- Slide 85
- Slide 86
- Slide 87
- Slide 88
- Slide 89
- Slide 90
- Slide 91
- Slide 92
- Slide 93
- Slide 94
- Slide 95
- Slide 96
- Slide 97
- Slide 98
- Slide 99
Wyszukiwarka
Podobne podstrony:
Zaburzenia rytmu serca w NZK
Zaburzenia rytmu serca
4d Zaburzenia rytmu związane z NZK
Leki antyarytmiczne i leczenie zaburzeń rytmu serca
Komorowe i nadkomorowe zaburzenia rytmu serca
Chory z zawałem serca i zaburzeniami rytmu, Chemia
ZABURZENIA RYTMU SERCA I ZABURZENIA PRZEWODNICTWA MR
Zaburzenia rytmu serca[1], badania fizykalne
Zaburzenia rytmu serca wykład
Zaburzenia rytmu serca (2)
KOMOROWE ZABURZENIA RYTMU SERCA
Leczenie Zaburzeń rytmu serca
zaburzenia rytmu serca 2
Zaburzenia rytmu serca (3)
więcej podobnych podstron